Para Marisol* su hermana María es una carga. Lo reconoció una vez, bajito y con vergüenza, pero sus ojos cansados lo gritan siempre. Han vivido juntas los últimos años. Marisol vive con su hermana desde que la madre de ambas —quien hasta el momento la cuidaba— murió.
María padece esquizofrenia paranoide y crisis psicóticas. Tiene días «buenos», regulares y malos, en dependencia del tratamiento médico. Pasa las horas en el portal de la casa, mira hacia la carretera a través de las rejas. Conoce el vecindario. A veces confunde u olvida nombres, pero a todas las personas las saluda.
Las investigaciones confirman que son los hermanos, hermanas y madres los familiares de primera línea que más conviven con los pacientes de psiquiatría. Cuando la persona tiene más de 40 años muchas madres han fallecido por lo que el rol de cuidador o cuidadora (en la mayoría de los casos), lo ocupa otro pariente.
Marisol tiene 45 años. Es profesora en una secundaria básica que queda a pocos metros de su casa. «Estar tan cerca me permite darle vueltas varias veces, prepararle el almuerzo, que los vecinos tengan dónde localizarme si algo pasa».
A veces, en los días «buenos» de María, Marisol la deja sentarse en la acera sin su supervisión. Entonces se le ve contenta, saluda a las personas, o ayuda a los vecinos a botar la basura.
«Hace meses que no se sienta sola fuera de la casa», dice Marisol. «Hemos tenido que reducir la dosis de sus medicamentos porque casi siempre están en falta y ha tenido varios episodios de psicosis (pierde el contacto con la realidad)».
Marisol no tiene hijos ni pareja estable. Desde hace varios años es soltera, el estado civil que, según estudios recientes, predomina entre quienes cuidan a personas que viven con una condición de salud mental.
«No todos aceptan convivir con un paciente de psiquiatría», reconoce. «A veces siento frustración porque me ha tocado detener mi vida para cuidar a mi hermana, pero ella no es la culpable», reconoce Marisol.
A veces también siente odio y ganas de internar a su hermana en un hospital.
¿Mejor con la familia?
Sentir rechazo, frustración, desespero, son sentimientos comunes en quienes cuidan a personas con enfermedades que limitan de alguna forma sus capacidades. No todos los pacientes de psiquiatría tienen un familiar que se preocupe por ellos. Muchos terminan viviendo en hospitales o en la calle.
«Casi nadie quiere a un “loco” en la familia», reconoce la enfermera Legna* mientras se disculpa por usar un término estigmatizante (loco). «Hay internos en el Clodomira [Hospital Provincial de Las Tunas «Clodomira Acosta»] que pudieran ir para su casa porque pasaron la etapa aguda de la enfermedad o pueden hacer una vida normal con tratamiento, pero deben quedarse en el centro porque sus familiares no se quieren hacer cargo».
La licenciada Yanelis Labrada coincide con Legna y añade que en varias ocasiones han usado recursos propios para atender a los pacientes. «Muchos de los enfermos son abandonados por los familiares y nosotros tratamos de brindarles lo mejor».
Legna recuerda el caso de un familiar que tuvieron «que llevar a la Fiscalía» porque no quería llevarse a su padre que estaba de alta.
La psiquiatra Anamaris Barrisonte sabe bien cuánto se sufre con un «ingreso pasado de tiempo». Uno de sus pacientes estuvo de más varias semanas en el hospital porque, según dice, su hijo quería adueñarse de la casa.
«Una persona que está de alta no solo sufre por estar lejos de su casa, mientras sea un espacio seguro, sino que además ocupa una cama y los recursos de alguien que quizá lo necesite. Además, la situación puede provocar una regresión en su salud».
Anamaris también reconoce que a veces existe un «mal manejo familiar» y quienes presentan estos padecimientos están mejor lejos de sus casas.
«No siempre la familia puede hacerse cargo de las personas y para suplir esa necesidad están los hospitales psiquiátricos, pero otras veces una mala atención de los grupos de salud mental de la comunidad hace que la familia “tire la toalla” y abandone al paciente».
«Si no hay un seguimiento desde la atención primaria de salud, un acompañamiento de los servicios sociales y una red de ayuda de amigos y familia, los pacientes pueden terminar internados en el hospital o en una situación de vulnerabilidad en la calle o en el propio hogar», asegura Anamaris.
Un estudio realizado en 2021 en el Hospital Psiquiátrico Provincial «Comandante Gustavo Machín» de Santiago de Cuba reveló que el 72% de los familiares de los pacientes con trastornos esquizofrénicos internados en el servicio de larga estadía tenía sentimientos de rechazo u otros negativos.
De acuerdo con el equipo de investigación santiaguero, quienes participan en el cuidado de una persona que presenta un trastorno esquizofrénico —ya sea familiar, amigo u otro—, deben tener información sobre la enfermedad, su tratamiento y acceso a los servicios de salud.
Fuente: Investigacion Rechazo familiar y Trastorno Esquizofrénico, Convención de salud Cubasalud 2022
«La familia tiene que considerarse parte fundamental en el proceso de recuperación y resocialización, como una unión entre la persona y el ambiente que la rodea. Las personas con trastornos mentales graves que cuenten con apoyo familiar tendrán más probabilidades de recuperarse», concluye el estudio.
Marlon Jorge tiene un hermano con esquizofrenia paranoide. Aunque ayuda a su madre en el cuidado de Manuel, no se plantea compartir la responsabilidad.
«Mi madre lo cuida desde que fue diagnosticado a los 24 años. Ella es quien mejor puede hacerlo», asegura.
Investigadoras suecas advierten: «hay un debate en torno a la sobrecarga subjetiva de los hermanos. Por un lado, algunos afirman que la sobrecarga sería mayor, dado que tienen una edad menor en relación con los padres, sienten mayor culpa y temor de padecer también la enfermedad, por lo que constantemente evalúan factores de riesgo externos e internos que pudieran desencadenar la esquizofrenia. Por otro lado, se cree que al haber crecido en un entorno en el que un familiar tiene esquizofrenia, los hermanos desarrollan fortalezas especiales para lidiar con el cuidado del paciente: por ejemplo, independencia, creatividad, empatía, resiliencia y asertividad».
Marlon Jorge está en el primer grupo. Para él es «normal» que su madre haya dejado de trabajar para dedicarle el tiempo a su hermano. «Yo los ayudo con la comida y los gastos. A veces lo cuido algunas horas cuando mami tiene que hacer algo, pero no puedo hacer nada más».
La percepción de Marlon Jorge es la consecuencia de un patrón machista que se repite en la mayoría de las familias, que incluso siendo extendidas, solo se limitan a apoyar porque creen que las mujeres, y en especial las madres, son las más capacitadas como cuidadoras.
Sin embargo, muy pocas veces las cuidadoras tienen formación profesional, atención y acompañamiento especializado, incluso para autocuidarse.
¿Mejor en el hospital?
La sala de Urgencias del Hospital Psiquiátrico Provincial en Santa Clara, aunque pintada de blanco, está llena de barrotes. El color no disimula las barras de metal que contienen a los pacientes. En una foto mal enfocada, por el miedo a hacerla, sobresalen las rejas. A simple vista parece una cárcel. De cierto modo lo es.
«Esta es la sala de Urgencias del hospital psiquiátrico, donde ingresan a veces pacientes por primera vez. ¡Qué dura realidad! Ante la escasez, las medicinas se sustituyen por contenciones mecánicas (inmovilización del paciente) y rejas. Mientras, los médicos, enfermeros y asistentes permanecen fuera de la sala. Las mujeres no tienen problemas para ir al baño, los hombres deben solicitar que les abran las rejas porque el baño para ellos queda afuera», escribe la hermana de un paciente luego de enviar la foto por WhatsApp.

Sala de Urgencias del Hospital Psiquiátrico de Santa Clara.
El de Santa Clara no es el único hospital con rejas. El de Las Tunas, por ejemplo, también las tiene. Algunos barrotes en las ventanas de la «sala de agudos» impiden la huida de los pacientes y otros en la entrada evitan que se caigan por la plataforma que da al patio. Las medidas de contención también previenen episodios violentos, sobre todo ante la falta de medicinas.
«Como los pacientes están tan deteriorados y no hay asistentes, las rejas del lobby fueron puestas como medida de seguridad. Allí hay una rampa para que ellos bajen a las áreas verdes y la reja evita cualquier accidente», explica Legna, quien desde hace pocos años trabaja en el Hospital Psiquiátrico de Las Tunas.
Muchas personas acuden a los centros asistenciales cuando no pueden —o no quieren— hacerse cargo del cuidado de un enfermo. Cuba tiene un hospital psiquiátrico en cada una de las provincias del país excepto en Artemisa. Son 19 en total. La Habana (3), Villa Clara (3) y Holguín (2) tienen más de una institución especializada. Además, existen servicios de psiquiatría en hospitales generales, clínicos-quirúrgicos y pediátricos.
Más de una vez se han filtrado fotos de los centros y las condiciones y desatención que enfrentan los pacientes —las del hospital «Mazorra» y los 30 muertos por frío en 2010, y más recientemente las imágenes de Camagüey—.
Cuando a inicios de 2023 se denunció en redes sociales la noticia de 13 muertes en el hospital psiquiátrico de Holguín, la dirección de la institución dijo que se trataba de una «manipulación», pero no pudo desmentir el hecho.
«Fallecieron 12 pacientes en el período del 24 de noviembre de 2022 hasta el 28 de enero del presente año. Que los diagnósticos son varios, bronconeumonía bacteriana, tromboembolismo pulmonar, insuficiencia cardiaca, neoplasia anal, insuficiencia respiratoria aguda, hemorragia cerebral y edema cerebral severo, en un caso por encefalopatía metabólica y en otro por contusión cerebral debido a una caída. Se debe tener en cuenta que muchos de estos pacientes pasan tiempo acostados, proclive a neumonías; y en otros casos, propio de sus patologías mentales (esquizofrenias, epilepsia, retraso mental y psicosis) son vulnerables a caídas imprevistas», dijeron a través de una página gubernamental.
Legna recuerda haber leído la noticia de las muertes y no dudó ni un segundo de su veracidad. En las fotos de Mazorra que en 2010 dieron la vuelta al mundo, también reconoce una similitud en el aspecto físico de los pacientes del «Clodomira»: delgados, demacrados, con la dentadura incompleta.
Según su cuenta, desde diciembre de 2022 hasta mediados de 2023 al menos ocho pacientes fallecieron en Las Tunas.
«Se mueren por complicaciones relacionadas con neumonía, hipoglicemia, etcétera, porque sus cuerpos tienen un grado de deterioro que no sobrepasa estas enfermedades», explica.
Aunque ninguno ha muerto de inanición, Legna reconoce que «pasan hambre». Son seis comidas diarias las que se les da —desayuno, almuerzo, comida y tres meriendas intermedias—, «pero es muy poca cantidad».
El menú del día en el Clodomira puede incluir té caliente en la merienda y en el almuerzo arroz (se cocina una libra por cada diez personas), potaje (casi siempre aguado) y pollo (cuando llega).
«La mayoría no tiene dientes y por ello se ripia el pollo, pero lo que les toca son unas tiritas. En los últimos tiempos lo que había era picadillo y otros inventos que no se sabe de qué son. Cada año recortan los recursos de la comida y estas personas necesitan una alimentación fuerte», dice Legna.
Legna reconoce que a ella, como a otros trabajadores del hospital, les preocupa que ni el Gobierno ni la Dirección Provincial de Salud hagan algo por aumentar la cuota de comida de los pacientes.
«Se ha ido a todas las instancias. No nos hacen caso porque a los pacientes psiquiátricos nadie los quiere. Se acuerdan de ellos cuando hay visitas del Ministerio [de Salud]», dice molesta.
Para la OMS/OPS, Cuba es uno de los países de la región con más experiencias exitosas de desarrollo de planes nacionales y de fortalecimiento de los servicios de salud mental. Sin embargo, pocos informes hacen alusión a la desatención gubernamental que actualmente sufren estas personas en situación de vulnerabilidad.
Un video a modo de denuncia reveló sin pudor ni respeto la situación de los pacientes en Camagüey. Mientras algunos espectadores expresaban rabia, otros se burlaron del mal aspecto físico de los pacientes: sin dientes, mal vestidos, par de hombres con el pene fuera del pantalón.
«Esa es la realidad de muchos pacientes psiquiátricos en Cuba», dice con pesar la psiquiatra Anamaris Barrisonte.
¿Recuperación sin medicinas?
Cuba vive una crisis de medicinas y recursos agudizada desde 2020 tras el inicio de la pandemia de COVID-19. De la treintena de psicofármacos que integran el Formulario Nacional de Medicamentos, muy pocos se han mantenido estables en los últimos tres años.
No es la primera vez que hay una disminución considerable en la disponibilidad de antipsicóticos, antidepresivos y otros similares —se reportó un déficit en 2017—. Sin embargo, la escasez actual ha sido significativa y sostenida en el tiempo.
«Hay un serio faltante de medicamentos para personas con tratamientos psiquiátricos. Faltan sedantes como el clordiazepóxido, antipsicóticos como la clorpromazina en tabletas de 100 mg y la tioridazina de 25 mg, que se usa en los pacientes esquizofrénicos», declaró a Radio y TV Martí el doctor manzanillero Santiago Márquez Frías. «Todo ello contribuye a que estas personas no tengan control sobre su enfermedad, y a que llegue el momento en que se dispare la descompensación de su cuadro clínico, algo que nadie desea».
Martha Hernández tiene un jarro de metal que, según ella, va a perder el fondo de tanta candela. Tres veces al día pone a hervir agua para hacer té de tilo para su esposo y para ella. Él padece un trastorno bipolar hace 10 años y desde 2020 la medicación es intermitente.
«Tengo sembrado tilo en todos los balcones de la casa», dice. «Es la alternativa a la falta de medicamentos. Se lo doy a Juan Miguel cuando se siente mal y al menos le da sueño», cuenta.
Martha hace el té para ambos. Ella también necesita «calmar sus nervios», dice. Desde que los medicamentos no entran a la farmacia ha visto a su esposo deteriorarse lentamente. Antes Juan Miguel era el proveedor de la casa, ahora Martha, con sus piernas llenas de várices, debe hacer las largas colas para conseguir las medicinas —cuando llegan— y los alimentos. Prefiere que él se quede en casa.
«Cuando está en crisis cierro la casa con llave», reconoce apenada. «Es por el bien de él. ¿Y si sale y se pierde?», se pregunta.
A 280 kilómetros, en la sede del proyecto Corazón Solidario en Santa Clara, también se hace mucho té. «Un paciente neurótico con psicoterapia, y un cocimiento de hierbas o una infusión le ayuda un poco. Pero cuando es un trastorno psicótico y es un paciente que no tiene medicamentos para ayudarlo a dormir y está alucinando, es muy doloroso, no es humano, porque puede cometer una tontería», asegura el enfermero Víctor Cuevas, al frente de la iniciativa de la Iglesia católica que funciona como «hospital de día» para personas que viven con una condición de salud mental.
La falta de medicamentos, cuenta, ha provocado una regresión a fármacos típicos como la flufenazina, la trifluoperazina y el haloperidol que provocan muchas reacciones extrapiramidales (efectos secundarios de los antipsicóticos que provocan problemas de control muscular) y rigidez. Los pacientes los rechazan porque no hay otros mejores.
«Cuba casi no tiene acceso a fármacos de primera línea (que son más efectivos y tolerables para el paciente), solamente a la risperidona, la olanzapina y, en menor grado, entraba la quetiapina, que es magnífica, pero hay muy poca».
«No hay otras opciones, no hay medicamentos de depósito, o sea, aquellos utilizados por vía parenteral, inyectable, que se administran cada dos semanas o cada 21 días, y efectivos para quienes se niegan o no son constantes en su tratamiento».
Ante la escasez de medicamentos, muchos médicos deben cambiar los tratamientos, en dependencia de la disponibilidad en farmacia. Sin embargo, los cambios de tratamiento en algunos casos pueden tener un impacto negativo en el paciente.
«Los médicos a veces no saben qué hacer», reconoce Víctor. «Ponen un tratamiento y al otro día hay que cambiarlo porque no hay medicinas».


«No hay antipsicóticos, no hay sedantes, no hay hipnóticos, no hay nada», dice Legna. La escasez hace que los pacientes se descompensen con regularidad. Los médicos tienen que estar todo el tiempo viendo qué medicamento está en falta en farmacia y qué hay y cuánto queda, para poder poner los tratamientos. No siempre está el medicamento óptimo para ellos».
Sin embargo, no solo afecta el faltante de medicinas. La escasez de material sanitario también atenta contra ellos.
«No hay jeringuillas. En el Clodomira usamos jeringuillas de cristal y agujas despuntadas desde hace años. No hay una vénula o un equipo de venoclisis», reconoce Legna.
Ella asegura que es muy difícil atender una urgencia y que a veces deben esconder lo poco que tienen (esparadrapo, bisturí, sutura, jeringuilla) para que desde otras instituciones cercanas —hospitales provincial y pediátrico— no se los pidan.
Víctor asegura que tiene integrantes del proyecto que no están bien debido al desabastecimiento de fármacos. El ejemplo es un hombre que lo acompaña en la oficina, a la espera de que llegue la psiquiatra que de manera voluntaria allí los atiende.
«Lo tengo acostadito ahí con aire acondicionado que es el único sedante que le puedo dar. El frío también, a pesar de todo, logra sedar un poco».
La mayoría de los fármacos que tienen en el dispensario del proyecto han sido donados por personas que conocen la función de Corazón Solidario.
«Los medicamentos de psiquiatría son controlados y es muy difícil adquirirlos. Si alguien termina un tratamiento y le sobra algo, o un familiar fallece, nos lo trae y aquí lo guardamos para completar el tratamiento de otra persona que lo necesite».
En 2021 la doctora Carmen* aseguraba a elTOQUE: «La escasez de medicamentos no es nueva y cada día aparecen más personas que necesitan estos fármacos. Por ello es vital que los profesionales encuentren nuevas formas de tratar estas dolencias y que, al mismo tiempo, estos pacientes no sean olvidados ni calificados como una carga, y que su calidad de vida sea también una prioridad para las autoridades de salud».
¿Cómo es un día en un hospital psiquiátrico?
En una noche cualquiera los pacientes del Hospital Psiquiátrico de Las Tunas se levantan a la medianoche. Hace unos años solían dormir desde las nueve de la noche hasta las cinco de la madrugada porque tenían mejor merienda y medicamentos. Ahora los de salud más deteriorada se levantan a las 12 de la noche.
Dan vueltas, van al baño, buscan un traguito de agua y caminan, caminan, caminan. Uno despierta al otro y así sucesivamente. Si alguno fuma, el humo del cigarro despierta al resto.
Hace unos años les daban una caja de cigarros, pero hoy solo son cinco cigarros al día. Entonces la abstinencia pega: algunos negocian entre ellos, otros recorren los suelos en busca de cabos, a veces pelean. La escasez de cigarros los altera. También el hambre. La comida es poca, no los llena.
Se meten en el baño y se echan agua, se mojan, algunos se caen. Los enfermeros de guardia tratan de que no se hagan daño. Todavía es de madrugada.
En el hospital hay tres servicios de larga estadía: para hombres, para mujeres y para mayores de 60 años. De día se juntan en el patio, el lobby o en cualquier otra actividad.
A veces el personal del hospital «hace una ponina» y les lleva champú, pasta de dientes, jabones. A veces algún familiar también los provee. Son los menos. Casi ninguno. La mayoría los lleva por primera vez y no regresa a verlos.
En la sala de hombres hay dos camas vacías. Uno de los pacientes se ha ido de «pase» con la familia durante el fin de semana y a otro se lo llevaron definitivamente porque tiene una enfermedad terminal.
El mayor esfuerzo en los hospitales recae en las enfermeras y en los asistentes. Ellos cambian a quienes tienen autonomía limitada si se ensucian, están al pendiente. Les controlan el baño y, en muchos casos, los ayudan a bañarse.
Hay sábanas nuevas para las visitas y otras para el día a día: limpias, pero empercudidas.
Zapatos, ropa, aseo, todo está a cargo de la administración del hospital. En dependencia del personal pueden estar mejor o peor vestidos. A veces no solo dependen de la voluntad de los directivos, sino también de los recursos, sean humanos o materiales.
Como en otros sectores y centros asistenciales, también el personal es insuficiente.
Hace unos años había mayores proveedores, mejores recursos, pero la crisis económica que vive Cuba ha dejado a los pacientes psiquiátricos al final de la lista de prioridades.
¿Cuánto daño hizo la pandemia de COVID-19?
De las últimas 600 fotos de la página de Facebook del Hospital Psiquiátrico de Villa Clara «Dr. Luis San Juan Pérez» en once (dos repetidas) aparecen pacientes. La mayoría de las imágenes hace alusión a actividades de capacitación, el personal sanitario o actividades en el centro asistencial —sin que se vean los internos. En las once fotos se repite, una y otra vez, la imagen de deterioro físico que describe Legna.
Las fotos públicas de varios hospitales psiquiátricos cubanos arrojan, a simple vista, igual conclusión: la mayoría de los ingresados son hombres. Sin embargo, varios psiquiatras entrevistados coinciden en que existe un subregistro de enfermos con trastornos de este tipo y que muchas mujeres podrían no estar siendo diagnosticadas.
«Las estadísticas dicen que son los hombres quienes más padecen estas enfermedades. La explicación podría estar en que a las mujeres se les da una educación más centrada en expresar emociones y al hombre no. Entonces crean muros y dificultades para gestionar traumas y conflictos que los llevan directamente a un trastorno psicótico», explica Arcel Espinosa, psiquiatra infanto-juvenil.
«En el caso de las mujeres, cuando se sienten mal generalmente se les minimiza y les dicen: “Estás haciendo un drama”, “eres muy llorona”, “no es para tanto”, “es que estás en tu período menstrual” y eso hace que no busquen ayuda profesional por complejos o prejuicios. Obviamente no existe una estadística certera de cuántas mujeres hay diagnosticadas con trastorno en su salud mental».
La crisis progresiva que vive Cuba desde inicios de la pandemia de COVID-19 en 2020 ha aumentado los padecimientos como depresión, ansiedad, estrés y ataques de pánico, según asegura la doctora Anamaris Barrisonte.
La psiquiatra explica que aunque muchos de los padecimientos anteriores aumentaron en el mundo, de acuerdo con los reportes de la OMS a los cubanos se les suma la crisis económica que ha causado inflación, apagones, y escasez de alimentos, medicamentos y otros productos básicos.
«Se estima que un 5.5% de la población cubana padece depresión, sin embargo ese número debe de haber aumentado, pero no existen estudios que lo confirmen», dice Barrisonte.
En su consulta en un policlínico, Anamaris ha recibido personas aparentemente sanas que le solicitan antidepresivos como la amitriptilina, imipramina o clordiazepóxido porque solo con medicamentos «pueden enfrentar el día a día».
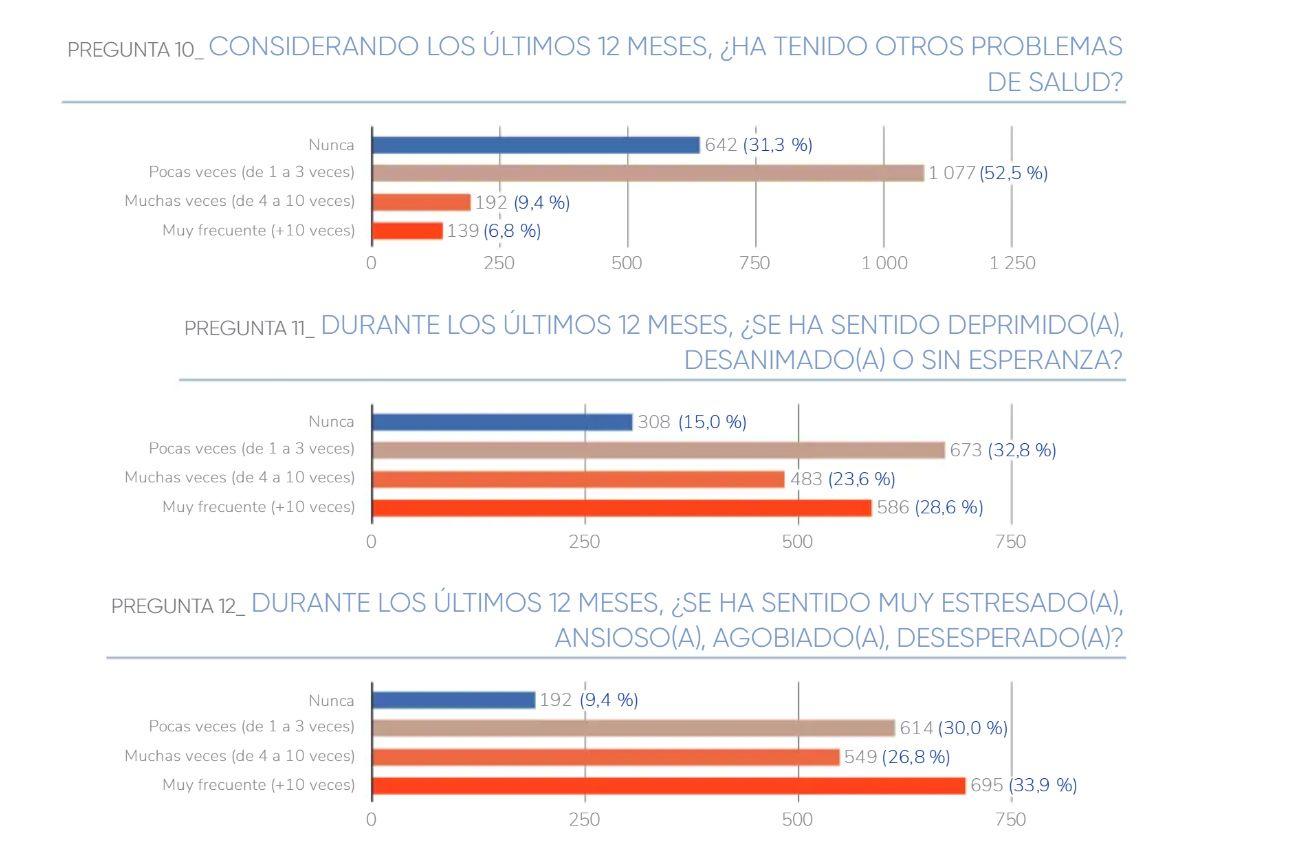
Una encuesta de agosto de 2022 de Cubadata reveló que el 92.7% de las personas consultadas refirió haber tenido algún trastorno emocional en los 12 meses anteriores.
Entre los principales padecimientos que evidencian el deterioro de la salud mental se encuentran la ansiedad (afectó al 91.2%), la depresión (86.7%), la pérdida de sentido de vida (60.9%) y los pensamientos suicidas (32.1%).
«Empiezas atendiendo a los hijos y terminas diagnosticando a los padres», comenta Arcel Espinosa ante el aumento de personas con padecimientos psiquiátricos.
«Realmente es muy preocupante lo que está llegando a los grupos de salud mental porque hay muchos adolescentes y personas mayores de 65 años que debutan con depresión», confirma Barrisonte.
Según cuenta, muchas personas subestiman la enfermedad que puede causar en última instancia conductas suicidas.
Martha Hernández compra los ansiolíticos en el mercado negro. Un vecino de su barrio en Camagüey los trae de Haití. Ha comprado alprazolam y clordiazepóxido. Hace unos meses supo de una alerta por medicamentos falsos, pero le preocupa más «no tener qué tomar».
Desde 2020 hasta junio de 2023 la Autoridad Reguladora de Medicamentos, Equipos y Dispositivos Médicos de Cuba (Cecmed) ha emitido 50 alertas y comunicaciones de riesgos. De ellas, 22 se refieren a medicamentos falsificados entre los que destacan —en varias ocasiones— psicofármacos como la amitriptilina, el clonazepam, el alprazolam, el diazepam y el clordiazepóxido.
«Durante el período enero-mayo de 2023, el 18.5% de las consultas recibidas en el Servicio de Información sobre Medicamentos de la Sección de Vigilancia del Cecmed se han relacionado con el producto clonazepam. De ellas, el 80% ha resultado ser medicamentos falsificados», indica un comunicado del 15 de junio. «Se presentan en frascos con diferentes etiquetas y fortalezas, todos han sido obtenidos mediante el mercado informal y proveniente, fundamentalmente, de Haití. En algunos casos, estos medicamentos luego de su administración han provocado reacciones adversas».
La doctora Deysi Guerrero Guerra, jefa de Medicamentos y Tecnología en la Dirección Provincial de Salud en Holguín —provincia donde se detectó un frasco adulterado—, dijo a la prensa local que, aunque este tipo de medicamentos tienen muy baja cobertura en el país, las personas deben usar como alternativas la medicina natural y tradicional. «Es muy beneficioso beber infusiones de tilo, pasiflora, valeriana y otras plantas, con muy buenos resultados como sustitutos de esos ansiolíticos» explicó.
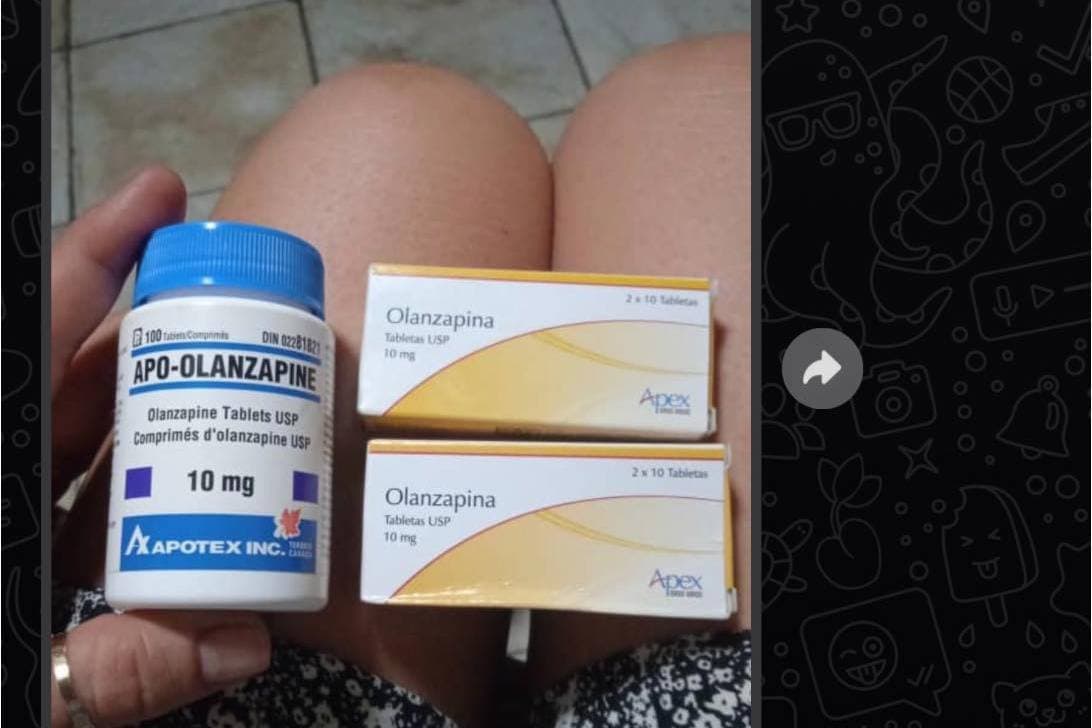
Ante la escasez de medicamentos los cubanos completan sus tratamientos con lo que encuentran.
Pero Martha no cree en las propiedades milagrosas de las plantas, por más que reconozca en el tilo que toma varias veces al día un calmante.
«Juan Miguel necesita sus medicamentos. He tenido que comprarle algunos vencidos. Un vecino busca las pastillas en un grupo de Telegram y luego me da el contacto. La última vez fui a pagar un pomito de risperidona que ni siquiera traía las 30 tabletas y cuando la muchacha me vio parece que me cogió lástima y no me cobró».
¿Víctimas de los estereotipos?
Yadira Álvarez, profesora de Psicopatología, pregunta a sus estudiantes palabras coloquiales para describir un problema de salud mental. «Loco», «quemao», «liqui», «gil», «ratoncito en la azotea», «falta de tornillo», «tóxico», «anormal», «creici», «más loco que una chiva», son algunos de los términos que usan para responderle.
«Es un ejercicio interesante en el que comprueban que existe una cantidad enorme de términos para denigrar, etiquetar o banalizar la condición mental», dice Yadira. «Luego viene la parte más dura del ejercicio, decir cuál de esos apelativos usan frecuentemente, con quién y en qué circunstancias».
En una de las aulas de Licenciatura en Educación Especial y Pedagogía Psicología de la Universidad de Ciencias Pedagógicas «Enrique José Varona» de La Habana, Yadira explica a sus alumnos que las personas con desviaciones temporales o permanentes de la llamada «norma», por regla, no habitan permanentemente en su casa o en un hospital, sino que acuden a escuelas, centros de trabajo, espacios comunitarios y gozan de iguales derechos de socialización, educación y atención.
«De algún modo ellos [los futuros maestros] son espectadores en primera fila de lo que significa ser neurodivergente, portar algún trastorno psicológico o tener una predisposición a desarrollarlo. Como agentes mediadores y facilitadores de la educación les corresponde, en primer lugar, saber qué le está pasando al estudiante, derivar su caso a especialistas en caso de que sea necesario y promover un ambiente amigable y seguro en el espacio escolar para evitar desviaciones, deterioros o minusvalías provocadas por el aprendizaje y la socialización».
«Todavía hay un rechazo social hacia los trastornos mentales», coinciden los expertos consultados. Sin embargo, el joven psiquiatra infanto-juvenil Arcel Espinoso alerta que también hay una cierta «romantización» del asunto, sobre todo en los adolescentes.
«A veces la gente dice hasta casi con orgullo: “es que tengo depresión”, “es que tengo ansiedad”. Son realmente personas que están pasando por un estado de tristeza, melancolía o desesperación, que no clasifican como un padecimiento de este tipo y se autoetiquetan y se autoperciben como personas enfermas», comenta.
Aunque verlo de una manera casi normal puede contribuir a eliminar estigmas y tabúes, también tiende a minimizar los padecimientos.
«Los trastornos psicóticos son los más rechazados y en Cuba no existe una concientización hacia las personas que los padecen porque muchos creen que todos son personas violentas y disfuncionales en la sociedad. No hay políticas que los protejan», reconoce Arcel.
En ese último sentido recuerda dos casos en la Universidad de Ciencias Médicas de Las Tunas, cuando una estudiante de Enfermería que tuvo un intento suicida casi fue expulsada de la escuela. El otro caso fue el de una alumna que en la adolescencia tuvo una amenaza suicida y trataron de impedirle que hiciera la especialidad en Psiquiatría.
«¿Cómo es posible que se cuestionara a esas muchachas porque pasaron por una crisis emocional?», se pregunta Arcel. «La violencia estructural, la falta de políticas hacia problemas de salud mental le dice a la sociedad que estas personas no son válidas y por tanto les quita oportunidades e incluso sus valores como seres humanos».
Víctor Cuevas, enfermero de profesión y también paciente esquizofrénico, sabe bien lo que significa ser rechazado por la sociedad. Por eso fundó el proyecto Corazón Solidario, para dar a las personas que viven con una enfermedad mental un lugar donde sentirse útiles.
Según cuenta, planean cambiar el cartel frente a la casa —dice Proyecto de Ayuda al Enfermo Mental—, por otro que diga «Proyecto Comunitario de la Iglesia católica al Servicio de la Comunidad» para quitar la marca que los estigmatiza.
«La gente sabe que somos pacientes de Psiquiatría los que estamos aquí. Apenas abrimos la puerta, pero con el encierro en las unidades hospitalarias es suficiente».
«El mundo de las enfermedades mentales es muy, pero muy complejo, y los recursos que se dirigen a otras especialidades médicas no siempre se le dedican a estos padecimientos», reconoce Víctor.
Legna recalca una y otra vez que aquellos de larga estadía son los más desprotegidos, los que peor la pasan. También el personal que los atiende.
«Estamos cansados de que nos maltraten, de tener que trabajar sin condiciones, de que nos exijan más resultados cuantitativos y menos cualitativos. Venir al trabajo es un compromiso más con ellos que con nosotros porque al final somos su única familia. Veré cuánto tiempo más aguanto aquí, porque es desgastante».
Una persona que viva con una condición de salud mental en Cuba, esté internada en un hospital o no, vive situaciones que exacerban su padecimiento o retrasan su recuperación.
A la escasez de medicinas y recursos, y la disminución de la calidad en la atención médica y especializada que pone en riesgo sus tratamientos, se suma el aumento de los precios, la disminución de los recursos gubernamentales, y la crisis económica y social que sufren ellos, sus cuidadoras, el personal de salud y la sociedad en general.
«Los niveles de estigmatización se elevan (tener un problema de salud mental es un factor discapacitante, carga para la comunidad y sujeto de rechazo social), el desamparo social a ellos y a las personas que los cuidan es espantoso, la carencia de recursos para garantizar su calidad de vida y su inserción social, laboral y escolar es enorme», reflexiona Yadira. «Esta comunidad está sufriendo mucho, y la población no tiene deseos ni saberes ni recursos ni voluntad suficiente para apoyarles».
*Los entrevistados prefirieron mantenerse en anonimato por temor a represalias.










Yipsy
rey